Amparo Assistencial ao Idoso e ao Deficiente (LOAS - Lei Orgânica de Assistência Social)
O que é amparo assistencial ao idoso e ao deficiente?
A Lei Orgânica de Assistência Social (Loas) garante um benefício de um salário mínimo mensal ao idoso com 65 anos ou mais, que não exerça atividade remunerada, e ao portador de deficiência incapacitado para o trabalho e para uma vida independente. Crianças de zero a 10 anos e adolescentes entre 12 e 18 anos têm os mesmos direitos. Para ter direito ao benefício, outro critério fundamental é de que a renda familiar seja inferior a ¼ (um quarto) do salário mínimo. Esse cálculo considera o número de pessoas que vivem no mesmo domicílio: o cônjuge, o (a) companheiro(a), os pais, os filhos e irmãos não emancipados de qualquer condição, menores de idade e inválidos. O critério de renda caracteriza a impossibilidade do paciente e de sua família de garantir seu sustento.
O paciente de câncer possui direito ao amparo assistencial?
Sim, desde que se enquadre nos critérios de idade, renda ou deficiência descritos acima. Nos casos em que o paciente sofra de doença em estágio avançado, ou sofra conseqüências de seqüelas irreversíveis do tratamento oncológico, pode-se também recorrer ao benefício, desde que haja uma implicação do seu estado de saúde na incapacidade para o trabalho e nos atos da vida independente. O requerente também não pode estar vinculado a nenhum regime de previdência social ou receber quaisquer benefícios. Mesmo quando internados, tanto o idoso como o deficiente têm direito ao benefício. O amparo assistencial é intransferível, não gerando direito à pensão a herdeiros ou sucessores. O beneficiário não recebe 13º salário.
Como fazer para conseguir o benefício?
Para solicitar o benefício, a pessoa deve fazer exame médico pericial no INSS e conseguir o Laudo Médico que comprove sua deficiência.
Também deverá encaminhar um requerimento à Agência da Previdência Social com a apresentação dos seguintes documentos: 1. Número de identificação do trabalhador – NIT, (PIS/PASEP) ou número de inscrição do Contribuinte Individual / Doméstico / Facultativo / Trabalhador Rural;
2. Documento de Identificação do requerente (Carteira de Identidade e/ou Carteira de trabalho e Previdência Social);
3. Cadastro de Pessoa Física (CPF) se o requerente tiver este documento;
4. Certidão de Nascimento ou Casamento;
5. Certidão de Óbito do esposo(a) falecido(a), se o requerente for viúvo(a);
6. Comprovante de rendimentos dos membros do grupo familiar;
7. Curatela, quando maior de idade e incapaz para a prática dos atos da vida civil;
8. Tutela, no caso de menores de idade filhos de pais falecidos ou desaparecidos.
Qual é a duração do benefício?
A renda mensal deverá ser revista a cada dois anos. Depois desse período de tempo serão avaliadas as condições do doente para comprovar se ele permanece na mesma situação de quando foi concedido o benefício. O pagamento do benefício cessa no momento em que ocorrer a recuperação da capacidade de trabalho ou em caso de morte do beneficiário. Os dependentes não têm direito de requerer o benefício de pensão por morte.
Para mais informações ligue para o PREVFone (135)
Fonte: Previdência Social
Aposentadoria por invalidez
O portador de câncer pode solicitar a aposentadoria por invalidez?
A aposentadoria por invalidez é concedida ao paciente de câncer desde que sua incapacidade para o trabalho seja considerada definitiva pela perícia médica do INSS. Tem direito ao benefício o segurado que não esteja em processo de reabilitação para o exercício de atividade que lhe garanta a subsistência ( independente de estar recebendo ou não o auxílio-doença).
O portador de câncer terá direito ao benefício, independente do pagamento de 12 contribuições, desde que esteja na qualidade de segurado, isto é, que seja inscrito no Regime Geral de Previdência Social (INSS).
Quando o paciente começa a receber o benefício?
Caso o segurado esteja recebendo o auxílio-doença, a aposentadoria por invalidez começará a ser paga a partir do dia imediato ao da cessação do auxílio-doença.
Quando o doente não estiver recebendo o auxílio-doença, o benefício começará a ser pago a partir do 16° dia de afastamento da atividade. Se passar mais de trinta dias entre o afastamento e a entrada do requerimento, o beneficiário será pago a partir da data de entrada do requerimento.
Para os trabalhadores autônomos, o benefício começará a ser pago a partir da data da entrada do requerimento.
Para mais informações ligue para o PREVFone (135)
Fonte: Previdência Social
Auxílio-doença
O que é auxílio-doença?
Auxílio-doença é o benefício mensal a que tem direito o segurado, inscrito no Regime Geral de Previdência Social (INSS), quando fica temporariamente incapaz para o trabalho em virtude de doença por mais de 15 dias consecutivos.
O portador de câncer tem direito ao auxílio-doença?
Sim, desde que seja considerado incapacitado temporariamente para o trabalho. Não há carência para o doente receber o benefício, desde que ele seja segurado do INSS. A incapacidade para o trabalho deve ser comprovada através de exame realizado pela perícia médica do INSS.
Como fazer para conseguir o benefício?
O portador de câncer deve comparecer ao Posto da Previdência Social mais próximo de sua residência para marcar a perícia médica. É muito importante levar a Carteira de Trabalho ou os documentos que comprovem a sua contribuição ao INSS. Também deve ser levada a declaração ou exame médico que descreva o estado clínico do segurado.
Quando o paciente começa a receber o benefício?
O segurado empregado começa a receber o benefício a partir do 16º dia de afastamento da atividade. Já os demais segurados recebem a partir da data do início da incapacidade ou de entrada do requerimento.
Para mais informações ligue para o PREVFone (135)
Fonte: Previdência Social
Isenção do imposto de renda na aposentadoria
O paciente com câncer tem direito à isenção de imposto de renda na aposentadoria ?
Sim. Os pacientes estão isentos do imposto de renda relativo aos rendimentos de aposentadoria, reforma e pensão, inclusive as complementações (RIR/1999, art. 39, XXXIII; IN SRF nº 15, de 2001, art. 5º, XII).
Mesmo os rendimentos de aposentadoria ou pensão recebidos acumuladamente não sofrem tributação, ficando isento quem recebeu os referidos rendimentos. (Lei nº 7.713, de 1988, art. 6º, inciso XIV).
Como fazer para conseguir o benefício?
Para solicitar a isenção a pessoa deve procurar o órgão pagador da sua aposentadoria (INSS, Prefeitura, Estado etc) munido de requerimento fornecido pela Receita Federal. A doença será comprovada por meio de laudo médico, que é emitido por serviço médico oficial da União, dos estados, do Distrito Federal e dos municípios, sendo fixado prazo de validade do laudo pericial, nos casos passíveis de controle. (Lei nº 9.250, de 1995, art. 30; RIR/1999, art. 39, §§ 4º e 5º; IN SRF nº 15, de 2001, art. 5º, §§ 1º e 2º).
Quais são os documentos necessários para solicitar o benefício?
Os documentos necessários para o requerimento são:
1. Cópia do Laudo Histopatológico (estudo em nível microscópico de lesões orgânicas);
2. Atestado médico que contenha:
- diagnóstico expresso da doença;
- CID (Código Internacional de Doenças);
- menção ao Decreto nº 3000 de 25/03/99;
- estágio clínico atual da doença e do doente;
- carimbo legível do médico com o número do CRM (Conselho Regional de Medicina).
Quando o paciente começa a estar isento do imposto de renda
Se após a solicitação e realização da perícia médica o pedido for aceito, a isenção de imposto de renda para os doentes aposentados é automática. Só têm direito ao pedido de isenção os pacientes aposentados.
Fonte: Receita Federal
Isenção do ICMS na compra de veículos adaptados
O que é ICMS?
É o imposto estadual sobre operações relativas à Circulação de Mercadorias e sobre Prestação de Serviços. Cada Estado possui a sua própria legislação que regulamenta este imposto.
Quais são os documentos necessários para a solicitação de isenção do ICMS na compra de veículo adaptado?
No estado do Rio de Janeiro o paciente deve comparecer à Secretaria de Estado de Fazenda da área de sua residência, apresentar o requerimento em duas vias e os seguintes documentos:
1. Declaração expedida pelo vendedor do veículo na qual conste:
- Número do CIC ou CPF do comprador;
- Informação de que o benefício será repassado ao paciente;
- Informação de que o veículo se destinará a uso exclusivo do paciente e de que este está impossibilitado de utilizar modelo de carro comum por causa de sua deficiência.
2. Original do laudo da perícia médica fornecido pelo Departamento Estadual de
Trânsito, que ateste e especifique:
- A incapacidade do paciente para dirigir veículo comum;
- A habilitação para dirigir veículo com características especiais;
- O tipo de deficiência, a adaptação necessária e a característica especial do veículo;
3. Cópia autenticada da Carteira de Habilitação que especifique no verso as restrições referentes ao motorista e à adaptação realizada no veículo.
Para solicitar a declaração descrita acima, o paciente deve entregar ao vendedor:
1. Cópia autenticada do laudo fornecido pelo DETRAN;
2. Documento que declare, sob as penas da lei, o destino do automóvel para uso exclusivo do doente, devido à impossibilidade de dirigir veículos comuns por causa de sua deficiência.
Fonte: Posto Fiscal Eletrônico da Secretaria de Fazenda do Estado de São Paulo
Isenção de IPI na compra de veículos adaptados
Quando o paciente com câncer possui direito de solicitar a isenção de IPI na compra de veículos?
O IPI é o imposto federal sobre produtos industrializados. O paciente com câncer é isento deste imposto apenas quando apresenta deficiência física nos membros superiores ou inferiores que o impeça de dirigir veículos comuns. É necessário que o solicitante apresente exames e laudo médico que escrevam e comprovem a deficiência.
Quais veículos podem ser adquiridos com isenção de IPI?
Automóveis de passageiros ou veículos de uso misto de fabricação nacional, movidos a combustível de origem renovável. O veículo precisa apresentar características especiais, originais ou resultantes de adaptação, que permitam a sua adequada utilização por portadores de deficiência física. Entre estas características, o câmbio automático ou hidramático (acionado por sistema hidráulico) e a direção hidráulica. A adaptação do veículo poderá ser efetuada na própria montadora ou em oficina especializada. O IPI incidirá normalmente sobre quaisquer acessórios opcionais que não constituam equipamentos originais do veículo adquirido. O benefício somente poderá ser utilizado uma vez. Mas se o veículo tiver sido adquirido há mais de três anos, o benefício poderá ser utilizado uma segunda vez.
Como fazer para conseguir a isenção?
A Lei nº 10.182, de 12/02/2001, restaura a vigência da Lei nº 8.989, de 24/02/1995, que dispõe sobre a isenção do IPI na aquisição de automóveis destinados ao transporte autônomo de passageiros e ao uso de portadores de deficiência. De acordo com esta lei, para solicitar a isenção o paciente deve:
1. Obter, junto ao Departamento de Trânsito (DETRAN) do seu estado, os seguintes documentos:
- laudo de perícia médica, com o tipo de deficiência física atestado e a total incapacidade para conduzir veículos comuns; tipo de veículo, com as características especiais necessárias; aptidão para dirigir, de acordo com resolução do Conselho Nacional de Trânsito (CONTRAN);
- Carteira Nacional de Habilitação, com a especificação do tipo de veículo e suas características especiais e a aptidão para dirigir, conforme o laudo de perícia médica e de acordo com resolução do CONTRAN.
2. Apresentar requerimento em três vias na unidade da secretaria da Receita Federal de sua jurisdição. O requerimento deve ser dirigido à autoridade
fiscal competente a que se refere o art. 6º, ao qual serão anexadas cópias autenticadas dos documentos citados acima. O Delegado da Receita Federal ou Inspetor da Receita Federal de Inspetoria de Classe “A”, com jurisdição sobre o local onde o paciente reside, é a autoridade responsável pelo reconhecimento da isenção.
As duas primeiras vias ficam com o paciente e a outra via é anexada ao processo. Essas vias devem ser entregues ao distribuidor autorizado da seguinte forma:
a) Primeira via: com cópia do laudo de perícia médica. Será remetida pelo distribuidor autorizado ao fabricante ou ao estabelecimento equiparado a industrial;
b) Segunda via: permanecerá em poder do distribuidor. É importante que, na nota de venda do veículo, o vendedor faça a seguinte observação:
I - “Isento do imposto sobre produtos industrializados – Lei nº 8.989, de 1995”, no caso do inciso I do art. 9º; ou
II - “Saída com suspensão do imposto sobre produtos industrializados - Lei nº 8.989, de 1995”, no caso do inciso II do art.9º.
Fontes: Receita Federal e Federação Nacional da Distribuição de Veículos Automotores
Isenção de IPVA para veículos adaptados
O que é IPVA?
É o imposto estadual referente à propriedade de veículos automotores. Cada estado tem a sua própria legislação sobre o imposto. Confira na lei do seu estado se existe a regulamentação para isentar de impostos os veículos especialmente adaptados e adquiridos por deficientes físicos.
Veja alguns estados que possuem a regulamentação:
Distrito Federal
Espírito Santo
Goiás
Minas Gerais
Paraíba
Paraná
Pernambuco
Piauí
Rio de Janeiro
Rio Grande do Norte
Rio Grande do Sul
São Paulo
Caso o paciente já tenha adquirido veículo anterior com isenção, o que deve fazer para transferi-la para o novo veículo?
O paciente deve ter cópia do comprovante de Baixa de Isenção do veículo antigo. Para o carro novo, ele deverá providenciar uma cópia de nota fiscal de compra e requerimento do Registro Nacional de Veículos Automotores (RENAVAM) com a etiqueta da placa do veículo.
Quitação do financiamento da casa própria
Quando o paciente com câncer pode solicitar a quitação do financiamento?
A pessoa com invalidez total e permanente, causada por acidente ou doença, possui direito à quitação, caso haja esta clausula no seu contrato. Para isso deve estar inapto para o trabalho e a doença determinante da incapacidade deve ter sido adquirida após a assinatura do contrato de compra do imóvel.
Qual valor pode ser quitado?
Está incluído nas parcelas do imóvel financiado pelo Sistema Financeiro de Habitação (SFH) um seguro que garante a quitação do imóvel em caso de invalidez ou morte. Em caso de invalidez, este seguro cobre o valor correspondente à cota de participação do paciente no financiamento.
A entidade financeira que efetuou o financiamento do imóvel deve encaminhar os documentos necessários à seguradora responsável.
Saque do FGTS
O trabalhador com câncer pode realizar o saque do FGTS?
Sim. Na fase sintomática da doença, o trabalhador cadastrado no FGTs que tiver neoplasia maligna (câncer) ou que tenham dependente portador de câncer poderá fazer o saque do FGTS.
Quais os documentos necessários para o saque do FGTS?
Documentos de Comprovação:
- Atestado médico com validade não superior a trinta dias, contados de sua expedição, firmado com assinatura sobre carimbo e CRM do médico responsável pelo tratamento, contendo diagnóstico no qual relate as patologias ou enfermidades que molestam o paciente, o estágio clínico atual da moléstia e do enfermo. Na data da solicitação do saque, se o paciente estiver acometido de neoplasia maligna, no atestado médico deve constar, expressamente: “Paciente sintomático para a patologia classificada sob o CID ________ “; ou “Paciente acometido de neoplasia maligna, em razão da patologia classificada sob o CID _______”; ou “Paciente acometido de neoplasia maligna nos termos da Lei n°. 8.922/94”, ou “Paciente
acometido de neoplasia maligna nos termos do Decreto n°. 5.860/2006”; e -Cópia do laudo de exame histopatológico ou anatomopatológico que serviu de base para a elaboração do atestado médico; e - Documento hábil que comprove a relação de dependência, no caso de estar o dependente do titular da conta acometido pela doença.
Documentos Complementares:
- Carteira de trabalho na hipótese de saque de trabalhador; ou
- Cópia autenticada da ata de assembléia que deliberou pela nomeação de diretor não empregado; cópia do Contrato Social registrado no Cartório de Registro de Títulos e Documentos ou na Junta Comercial, ou ato próprio da autoridade competente publicado em Diário Oficial; e -Cartão do Cidadão ou Cartão de Inscrição PIS/PASEP.
Obs.: É indispensável levar original e cópia dos documentos acima.
* A validade do atestado médico é de 30 dias.
Qual o valor a ser recebido na retirada do FGTS?
O valor recebido será o saldo de todas as contas pertencentes ao trabalhador, inclusive a conta do atual contrato de trabalho. No caso de motivo de incapacidade relacionado ao câncer, persistindo os sintomas da doença, o saque na conta poderá ser efetuado enquanto houver saldo, sempre que forem apresentados os documentos necessários.
Fonte: Caixa Econômica Federal
Saque do PIS
O trabalhador com câncer pode realizar o saque do PIS?
Sim. O PIS pode ser retirado na Caixa Econômica Federal e o PASEP no Banco do Brasil pelo trabalhador cadastrado no PIS/PASEP antes de 1988 que tiver neoplasia maligna (câncer), na fase sintomática da doença, ou que possuir dependente portador de câncer.
Quais os documentos necessários para o saque do PIS?
1. Comprovante de inscrição no PIS/PASEP;
2. Carteira de trabalho;
3. Documento de identificação do solicitante;
4. Laudo Histopatológico (estudo em nível microscópio de lesões orgânicas) ou anatomopatológico (estudo das alterações no organismo pela
patologia), conforme o caso. O laudo tem validade indeterminada. Nos casos em que não seja possível a realização de tais exames, será necessário providenciar relatório circunstanciado do médico–assistente explicando as razões impeditivas do procedimento, acompanhado de outros exames complementares comprobatórios, preferencialmente de instituições oficiais;
5. Atestado médico com validade não superior a trinta dias, contados de sua expedição, firmado com assinatura sobre carimbo e CRM do médico
responsável pelo tratamento, contendo menção à Resolução 01/96 de 15/10/1996 do Conselho diretor do Fundo de Participação PIS/PASEP e diagnóstico no qual relate as patologias ou enfermidades que molestam o paciente, o estágio clínico atual da moléstia e do enfermo e indicando expressamente “paciente sintomático para a patologia classificada sob o código da Classificação Internacional das Doenças (CID)” (de 140 a 208 ou de 230 a 234 ou C00 a C97 ou D00 a D09);
6. Comprovante de dependência, quando for o caso.
Qual valor tem o paciente a receber?
O trabalhador receberá o saldo total de quotas e rendimentos.
Fonte: Caixa Econômica Federal
Passe Livre
O decreto municipal 19936/2001, em seu artigo III, define que as pessoas portadoras de deficiência terão direito ao Passe Livre nos ônibus do Município do Rio de Janeiro em outros municípios também já foram adotados.
Têm direito ao passe Livre:
Pessoas com:
- Deficiência física - Alteração completa ou parcial de um ou mais segmentos do corpo humano, acarretando o comprometimento da função física.
- Deficiência auditiva - Perda total das possibilidades auditivas sonoras, ou parcial, acima de 56 decibéis.
- Deficiência visual - Acuidade visual ou menor que 20/200 no melhor olho, após a melhor correção, ou campo visual inferior a 20° (Tabela Snelhen).
- Deficiência mental - Capacidade intelectual significativamente inferior à média.
Pessoas ostomizadas, doentes renais crônicos, transplantados, hansenianos e HIV positivos.
Para dar entrada no Passe Livre, traga:
Xerox do documento de Identidade, CPF, Certidão de nascimento (crianças), foto 3x4 recente e atestado médico fornecido por instituição pública municipal, estadual, federal ou da rede credenciada ao SUS.
Para ser aceito, o atestado deve:
- ser original, ou cópia autenticada;
- ter o carimbo e assinatura do médico;
- ser legível e ter o CID atualizado;
- declarar, quando necessário, se faz tratamento continuado.
Isenção de Imposto sobre a Propriedade Predial e Territorial Urbana (IPTU)
Alguns municípios prevêem em sua Lei Orgânica, isenção do IPTU para pessoas
portadoras de doença crônica, segundo critérios estabelecidos por cada
Prefeitura. Confira se você tem direito a este benefício na Prefeitura do seu Município.
Fone: INCA - IBCC
segunda-feira, 8 de fevereiro de 2010
Linfomas
Linfoma de Hodgkin
A Doença, ou Linfoma de Hodgkin, é uma forma de câncer que se origina nos linfonodos (gânglios) do sistema linfático, um conjunto composto por órgãos, tecidos que produzem células responsáveis pela imunidade e vasos que conduzem estas células através do corpo.
Esta doença pode ocorrer em qualquer faixa etária; no entanto, é mais comum na idade adulta jovem, dos 15 aos 40 anos, atingindo maior freqüência entre 25 a 30 anos. A incidência de novos casos permaneceu estável nas últimas cinco décadas, enquanto a mortalidade foi reduzida em mais de 60% desde o início dos anos 70 devido aos avanços no tratamento. A maioria dos pacientes com Doença de Hodgkin pode ser curada com tratamento atual.
Os órgãos e tecidos que compõem o sistema linfático incluem linfonodos, timo, baço, amígdalas, medula óssea e tecidos linfáticos no intestino. A linfa, um líquido claro que banha estes tecidos, contém proteínas e células linfóides. Já os linfonodos (gânglios) são encontrados em todos as partes do corpo, principalmente no pescoço, virilha, axilas, pelve, abdome e tórax; produzem e armazenam leucócitos denominados linfócitos. Existem três tipos de linfócitos: os linfócitos B (ou células B), os linfócitos T (ou células T), e as células "natural killer" (células NK).
Cada um destes três tipos de células realiza uma função específica no combate a infecções, e também têm importância no combate ao câncer.
As células B produzem anticorpos, que se ligam na superfície de certos tipos de bactérias e atraem células específicas do sistema imune e proteínas do sangue, digerindo as bactérias e células estranhas ao normal.
As células T ajudam a proteger o organismo contra vírus, fungos e algumas bactérias. Também desempenham importante papel nas funções das células B.
As células NK têm como alvo as células tumorais e protegem contra uma larga variedade de agentes infecciosos.
Pode-se distinguir a Doença de Hodgkin de outros tipos de linfoma em parte através do exame de amostras sob microscopia. O tecido obtido por biópsia de pacientes com Doença de Hodgkin apresenta células denominadas células de Reed-Sternberg, uma homenagem aos médicos que descreveram primeiramente estas alterações.
A Doença de Hodgkin surge quando um linfócito (mais freqüentemente um linfócito B) se transforma de uma célula normal em uma célula maligna, capaz de crescer descontroladamente e disseminar-se. A célula maligna começa a produzir, nos linfonodos, cópias idênticas (também chamadas de clones). Com o passar do tempo, estas células malignas podem se disseminar para tecidos adjacentes, e, se não tratadas, podem atingir outras partes do corpo. Na Doença de Hodgkin, os tumores disseminam-se de um grupo de linfonodos para outros grupos de linfonodos através dos vasos linfáticos. O local mais comum de envolvimento é o tórax, região também denominada mediastino.
Fatores de risco
Pessoas com sistema imune comprometido, como conseqüência de doenças genéticas hereditárias, infecção pelo HIV, uso de drogas imunossupressoras, têm risco um pouco maior de desenvolver Doença de Hodgkin. Membros de famílias nas quais uma ou mais pessoas tiveram diagnóstico da doença também têm risco aumentado de desenvolvê-la, mas não se deve pensar que é certo de acontecer.
Sintomas
A Doença de Hodgkin pode surgir em qualquer parte do corpo, e os sintomas da doença dependem da sua localização. Caso desenvolva-se em linfonodos que estão próximos à pele, no pescoço, axilas e virilhas, os sintomas provavelmente incluirão a apresentação de linfonodos aumentados e indolores nestes locais. Se a doença ocorre na região do tórax, os sintomas podem ser de tosse, "falta de ar" (dispnéia) e dor torácica. E quando se apresenta na pelve e no abdome, os sintomas podem ser de plenitude e distensão abdominal.
Outros sintomas da Doença de Hodgkin incluem febre, fadiga, sudorese noturna, perda de peso, e prurido ("coceira na pele").
Diagnóstico
Utilizam-se vários tipos de exames para diagnosticar Doença de Hodgkin. Estes procedimentos permitem determinar seu tipo específico, e esclarecer outras informações úteis para decidir sobre a forma mais adequada de tratamento.
A biópsia é considerada obrigatória para o diagnóstico de Doença de Hodgkin. Durante o procedimento, remove-se uma pequena amostra de tecido para análise, em geral um gânglio linfático aumentado. Há vários tipos de biópsia:
Biópsia excisional ou incisional - o médico, através de uma incisão na pele, remove um gânglio inteiro (excisional), ou uma pequena parte (incisional);
Biópsia de medula óssea - retira-se um pequeno fragmento da medula óssea através de agulha. Esse procedimento não fornece diagnóstico da Doença de Hodgkin, mas é fundamental para determinar a extensão da disseminação da doença;
Classificação e Estadiamento
Ao diagnosticar a Doença de Hodgkin, ela é classificada (determina-se o tipo) e seu estágio é avaliado (é realizada uma pesquisa para saber se a doença se disseminou a partir do seu local de origem e em que intensidade). Esta informação é fundamental para estimar o prognóstico do paciente e selecionar o melhor tratamento.
Classificação
Atualmente, para classificação da Doença de Hodgkin é mais utilizado o sistema de desenvolvido pela Organização Mundial de Saúde em conjunto com um painel de especialistas norte americanos e europeus, denominado REAL (Revised European American Lymphoma Classification). Sob este sistema estas doenças são divididas de acordo com um número de características que, junto a outras informações, permitem ao médico estimar o prognóstico do paciente.
Estadiamento
Após reunir todas as informações disponíveis nos testes diagnósticos, procede-se o estadiamento da doença, ou seja, determinar o quanto se disseminou. Existem quatro estágios, correspondendo o estágio I à doença mais limitada, e o estágio IV, à mais avançada. Também é agregada uma subdivisão destes estágios aos pacientes com certos sintomas relacionados à doença, chamados sintomas B, tais como febre, sudorese noturna, perda de peso significativa. Exemplo: se um paciente tem doença avançada (estágios III ou IV), e tem sintomas B, determina-se o estadiamento como IIIB ou IVB)
Tratamento
O tratamento clássico da Doença de Hodgkin, em geral, consiste de poliquimioterapia, com ou sem radioterapia. Dependendo do estágio da doença no momento do diagnóstico, pode-se estimar o prognóstico do paciente com o tratamento. O esquema de quimioterapia utilizado de rotina no INCA é denominado ABVD.
Para os pacientes que sofrem recaídas (retorno) da doença, são disponíveis alternativas, dependendo da forma do tratamento inicial empregado. As formas empregadas usualmente, e com indicações relativamente precisas, são o emprego de poliquimioterapia e do transplante de medula.
Após o tratamento
A radioterapia e os esquemas de quimioterapia empregados regularmente trazem riscos para os pacientes após o tratamento. Entre os mais importantes estão o desenvolvimento de outros tipos de câncer (mama, pulmão, tireóide, linfomas e leucemias) e possível infertilidade. No entanto, estes riscos não são suficientemente grandes a ponto de se questionar o uso dessas formas de tratamento, visto que a Doença de Hodgkin é curável se tratada adequadamente. Os pacientes devem ser seguidos continuamente após o tratamento, com consultas periódicas cujos intervalos podem ir aumentando progressivamente.
Linfoma Não-Hodgkin
Linfomas são neoplasias malignas que se originam nos linfonodos (gânglios), que são muito importantes no combate a infecções.
Os Linfomas Não-Hodgkin incluem mais de 20 tipos diferentes. O número de casos praticamente duplicou nos últimos 25 anos, particularmente entre pessoas acima de 60 anos por razões ainda não esclarecidas.
Fatores de Risco
Os poucos conhecidos fatores de risco para o desenvolvimento de Linfomas Não-Hodgkin são:
Sistema imune comprometido - Pessoas com deficiência de imunidade, em conseqüência de doenças genéticas hereditárias, uso de drogas imunossupressoras e infecção pelo HIV, têm maior risco de desenvolver linfomas. Pacientes portadores dos vírus Epstein-Barr, HTLV1, e da bactéria Helicobacter pylori (que causa úlceras gástricas), têm risco aumentado para alguns tipos de linfoma;
Exposição Química - Os Linfomas Não-Hodgkin estão também ligados à exposição a certos agentes químicos, incluindo pesticidas, solventes e fertilizantes. Herbicidas e inseticidas têm sido relacionados ao surgimento de linfomas em estudos com agricultores e outros grupos de pessoas que se expõem a altos níveis desses agentes químicos. A contaminação da água por nitrato, substância encontrada em fertilizantes, é um exemplo de exposição que parece aumentar os riscos para doença;
Exposição a altas doses de radiação.
Prevenção
Assim como em outras formas de câncer, dietas ricas em verduras e frutas podem ter efeito protetor contra o desenvolvimento de Linfomas Não-Hodgkin.
Sintomas
Aumento dos linfonodos do pescoço, axilas e/ou virilha;
Sudorese noturna excessiva;
Febre;
Prurido (coceira na pele);
Perda de peso inexplicada.
Diagnóstico
São necessários vários tipos de exames para o diagnóstico adequado dos Linfomas Não-Hodgkin. Esses exames permitem determinar o tipo exato de linfoma e esclarecer outras características, cujas informações são úteis para decisão da forma mais eficaz de tratamento a ser empregado.
Biópsia
Durante a biópsia, é retirada pequena porção de tecido (em geral linfonodos) para análise em laboratório de anatomia patológica. Há vários tipos de biópsia, incluindo os seguintes:
Biópsia excisional ou incisional - através de uma incisão na pele, retira-se o linfonodo por inteiro (excisional) ou uma pequena parte do tecido acometido (incisional). É considerado o padrão de qualidade para o diagnóstico dos linfomas;
Punção aspirativa por agulha fina - retira-se pequena porção de tecido por aspiração através de agulha;
Biópsia e aspiração de medula óssea - retira-se pequena amostra da medula óssea (biópsia) ou do sangue da medula óssea (aspiração) através de uma agulha. Este exame é necessário para definir se a doença estende-se também à medula óssea, informação importante que pode ter implicações no tratamento a ser empregado;
Punção lombar - retira-se pequena porção do líquido cerebroespinhal (líquor), que banha o cérebro e a medula espinhal (não confundir com medula óssea). Esse procedimento determina se o sistema nervoso central foi atingido;
Exames de Imagem
Estes exames são usados para determinar a localização dos sítios acometidos pela doença:
Radiografias de tórax - podem detectar tumores no tórax e pulmões;
Tomografia Computadorizada - visualiza internamente os segmentos do corpo por vários ângulos, permitindo imagens detalhadas;
Ressonância Nuclear Magnética (RNM) - também produz imagens detalhadas dos segmentos corporais;
Cintigrafia com Gálio - uma substância radioativa que, ao ser injetada no corpo, concentra-se principalmente em locais comprometidos pelo tumor. Uma câmera especial permite ver onde o material radioativo se acumulou, e determinar o quanto se disseminou a doença.
Estudos Celulares
Junto com biópsias e exames de imagem, são utilizados alguns testes que ajudam a determinar características específicas das células nos tecidos biopsiados, incluindo anormalidades citogenéticas tais como rearranjos nos cromossomos, comuns nos linfomas. Esses testes permitem também realizar estudos de receptores para antígenos específicos nas células linfomatosas, que servem tanto para definir a origem celular, como também para estimar o prognóstico do paciente. Estes testes incluem:
Imunohistoquímica - anticorpos são utilizados para distinguir entre tipos de células cancerosas;
Estudos de Citogenética - determinam alterações no cromossomos das células;
Citometria de Fluxo - as células preparadas na amostra são passadas através de um feixe de laser para análise;
Estudos de Genética Molecular (Biologia Molecular) - testes altamente sensíveis com DNA e RNA para determinar alterações genéticas específicas nas células cancerosas.
Novos testes e procedimentos diagnósticos estão surgindo a partir de trabalhos com a análise do genoma e expressão gênica. Parecem trazer informações importantes no futuro, mas na atualidade ainda são experimentais.
Classificação
Classificar o tipo de linfoma pode ser uma tarefa bastante complicada, mesmo para hematologistas e patologistas. Os Linfomas Não-Hodgkin são, de fato, um grupo complexo de quase 40 formas distintas desta doença. Após o diagnóstico, a doença é classificada de acordo com o tipo de linfoma e o estágio em que se encontra (sua extensão). Estas informações são muito importantes para selecionar adequadamente a forma de tratamento do paciente, e estimar seu prognóstico.
Os Linfomas Não-Hodgkin são agrupados de acordo com o tipo de célula linfóide, se linfócitos B ou T. Também são considerados tamanho, forma e padrão de apresentação na microscopia. Para tornar a classificação mais fácil, os linfomas podem ser divididos em dois grandes grupos: indolentes e agressivos.
Os linfomas indolentes têm um crescimento relativamente lento. Os pacientes podem apresentar-se com poucos sintomas por vários anos, mesmo após o diagnóstico. Entretanto, a cura nestes casos é menos provável do que nos pacientes com formas agressivas de linfoma. Esses últimos podem levar rapidamente ao óbito se não tratados, mas, em geral, são mais curáveis. Os linfomas indolentes correspondem aproximadamente a 40% dos diagnósticos, e os agressivos, aos 60% restantes.
Estadiamento
Uma vez diagnosticada a doença, segue o procedimento denominado estadiamento. Consiste em determinar a extensão da doença no corpo do paciente. São estabelecidos 4 estágios, indo de I a IV. No estágio I observa-se envolvimento de apenas um grupo de linfonodos. Já no estágio IV temos o envolvimento disseminado dos linfonodos. Além disso, cada estágio é subdividido em A e B (exemplo: estágios 1A ou 2B). O "A" significa assintomático, e para pacientes que se queixam de febre, sudorese ou perda de peso inexplicada, aplica-se o termo "B".
Tratamento
A maioria dos linfomas é tratada com quimioterapia, radioterapia, ou ambos. A imunoterapia está sendo cada vez mais incorporada ao tratamento, incluindo anticorpos monoclonais e citoquinas, isoladamente ou associados à quimioterapia.
A quimioterapia consiste na combinação de duas ou mais drogas, sob várias formas de administração, de acordo com o tipo de Linfoma Não-Hodgkin. A radioterapia é usada, em geral, para reduzir a carga tumoral em locais específicos, para aliviar sintomas relacionados ao tumor, ou também para consolidar o tratamento quimioterápico, diminuindo as chances de recaída em certos sítios no organismo mais propensos à recaída.
Para linfomas com maior risco de invasão do sistema nervoso (cérebro e medula espinhal), faz-se terapia preventiva, consistindo de injeção de drogas quimioterápicas diretamente no líquido cérebro-espinhal, e/ou radioterapia que envolva cérebro e medula espinhal. Naqueles pacientes que já têm envolvimento do sistema nervoso no diagnóstico, ou desenvolvem esta complicação durante o tratamento, são realizados esses mesmos tratamentos; entretanto, as injeções de drogas no líquido cérebro-espinhal são feitas com maior freqüência.
Imunoterapias, particularmente interferon, anticorpos monoclonais, citoquinas e vacinas tumorais estão sendo submetidos a estudos clínicos para determinar sua eficácia nos Linfomas Não-Hodgkin. Para algumas formas específicas de linfoma, um dos anticorpos monoclonais já desenvolvidos, denominado Rituximab, mostra resultados bastante satisfatórios, principalmente quando associada à quimioterapia. No caso dos linfomas indolentes, as opções de tratamento podem ir desde apenas observação clínica sem início do tratamento, até tratamentos bastante intensivos, dependendo da indicação mais adequada.
fonte:
Dr. Ricardo Bigni
Serviço de Hematologia
Hospital do Câncer I/INCA
A Doença, ou Linfoma de Hodgkin, é uma forma de câncer que se origina nos linfonodos (gânglios) do sistema linfático, um conjunto composto por órgãos, tecidos que produzem células responsáveis pela imunidade e vasos que conduzem estas células através do corpo.
Esta doença pode ocorrer em qualquer faixa etária; no entanto, é mais comum na idade adulta jovem, dos 15 aos 40 anos, atingindo maior freqüência entre 25 a 30 anos. A incidência de novos casos permaneceu estável nas últimas cinco décadas, enquanto a mortalidade foi reduzida em mais de 60% desde o início dos anos 70 devido aos avanços no tratamento. A maioria dos pacientes com Doença de Hodgkin pode ser curada com tratamento atual.
Os órgãos e tecidos que compõem o sistema linfático incluem linfonodos, timo, baço, amígdalas, medula óssea e tecidos linfáticos no intestino. A linfa, um líquido claro que banha estes tecidos, contém proteínas e células linfóides. Já os linfonodos (gânglios) são encontrados em todos as partes do corpo, principalmente no pescoço, virilha, axilas, pelve, abdome e tórax; produzem e armazenam leucócitos denominados linfócitos. Existem três tipos de linfócitos: os linfócitos B (ou células B), os linfócitos T (ou células T), e as células "natural killer" (células NK).
Cada um destes três tipos de células realiza uma função específica no combate a infecções, e também têm importância no combate ao câncer.
As células B produzem anticorpos, que se ligam na superfície de certos tipos de bactérias e atraem células específicas do sistema imune e proteínas do sangue, digerindo as bactérias e células estranhas ao normal.
As células T ajudam a proteger o organismo contra vírus, fungos e algumas bactérias. Também desempenham importante papel nas funções das células B.
As células NK têm como alvo as células tumorais e protegem contra uma larga variedade de agentes infecciosos.
Pode-se distinguir a Doença de Hodgkin de outros tipos de linfoma em parte através do exame de amostras sob microscopia. O tecido obtido por biópsia de pacientes com Doença de Hodgkin apresenta células denominadas células de Reed-Sternberg, uma homenagem aos médicos que descreveram primeiramente estas alterações.
A Doença de Hodgkin surge quando um linfócito (mais freqüentemente um linfócito B) se transforma de uma célula normal em uma célula maligna, capaz de crescer descontroladamente e disseminar-se. A célula maligna começa a produzir, nos linfonodos, cópias idênticas (também chamadas de clones). Com o passar do tempo, estas células malignas podem se disseminar para tecidos adjacentes, e, se não tratadas, podem atingir outras partes do corpo. Na Doença de Hodgkin, os tumores disseminam-se de um grupo de linfonodos para outros grupos de linfonodos através dos vasos linfáticos. O local mais comum de envolvimento é o tórax, região também denominada mediastino.
Fatores de risco
Pessoas com sistema imune comprometido, como conseqüência de doenças genéticas hereditárias, infecção pelo HIV, uso de drogas imunossupressoras, têm risco um pouco maior de desenvolver Doença de Hodgkin. Membros de famílias nas quais uma ou mais pessoas tiveram diagnóstico da doença também têm risco aumentado de desenvolvê-la, mas não se deve pensar que é certo de acontecer.
Sintomas
A Doença de Hodgkin pode surgir em qualquer parte do corpo, e os sintomas da doença dependem da sua localização. Caso desenvolva-se em linfonodos que estão próximos à pele, no pescoço, axilas e virilhas, os sintomas provavelmente incluirão a apresentação de linfonodos aumentados e indolores nestes locais. Se a doença ocorre na região do tórax, os sintomas podem ser de tosse, "falta de ar" (dispnéia) e dor torácica. E quando se apresenta na pelve e no abdome, os sintomas podem ser de plenitude e distensão abdominal.
Outros sintomas da Doença de Hodgkin incluem febre, fadiga, sudorese noturna, perda de peso, e prurido ("coceira na pele").
Diagnóstico
Utilizam-se vários tipos de exames para diagnosticar Doença de Hodgkin. Estes procedimentos permitem determinar seu tipo específico, e esclarecer outras informações úteis para decidir sobre a forma mais adequada de tratamento.
A biópsia é considerada obrigatória para o diagnóstico de Doença de Hodgkin. Durante o procedimento, remove-se uma pequena amostra de tecido para análise, em geral um gânglio linfático aumentado. Há vários tipos de biópsia:
Biópsia excisional ou incisional - o médico, através de uma incisão na pele, remove um gânglio inteiro (excisional), ou uma pequena parte (incisional);
Biópsia de medula óssea - retira-se um pequeno fragmento da medula óssea através de agulha. Esse procedimento não fornece diagnóstico da Doença de Hodgkin, mas é fundamental para determinar a extensão da disseminação da doença;
Classificação e Estadiamento
Ao diagnosticar a Doença de Hodgkin, ela é classificada (determina-se o tipo) e seu estágio é avaliado (é realizada uma pesquisa para saber se a doença se disseminou a partir do seu local de origem e em que intensidade). Esta informação é fundamental para estimar o prognóstico do paciente e selecionar o melhor tratamento.
Classificação
Atualmente, para classificação da Doença de Hodgkin é mais utilizado o sistema de desenvolvido pela Organização Mundial de Saúde em conjunto com um painel de especialistas norte americanos e europeus, denominado REAL (Revised European American Lymphoma Classification). Sob este sistema estas doenças são divididas de acordo com um número de características que, junto a outras informações, permitem ao médico estimar o prognóstico do paciente.
Estadiamento
Após reunir todas as informações disponíveis nos testes diagnósticos, procede-se o estadiamento da doença, ou seja, determinar o quanto se disseminou. Existem quatro estágios, correspondendo o estágio I à doença mais limitada, e o estágio IV, à mais avançada. Também é agregada uma subdivisão destes estágios aos pacientes com certos sintomas relacionados à doença, chamados sintomas B, tais como febre, sudorese noturna, perda de peso significativa. Exemplo: se um paciente tem doença avançada (estágios III ou IV), e tem sintomas B, determina-se o estadiamento como IIIB ou IVB)
Tratamento
O tratamento clássico da Doença de Hodgkin, em geral, consiste de poliquimioterapia, com ou sem radioterapia. Dependendo do estágio da doença no momento do diagnóstico, pode-se estimar o prognóstico do paciente com o tratamento. O esquema de quimioterapia utilizado de rotina no INCA é denominado ABVD.
Para os pacientes que sofrem recaídas (retorno) da doença, são disponíveis alternativas, dependendo da forma do tratamento inicial empregado. As formas empregadas usualmente, e com indicações relativamente precisas, são o emprego de poliquimioterapia e do transplante de medula.
Após o tratamento
A radioterapia e os esquemas de quimioterapia empregados regularmente trazem riscos para os pacientes após o tratamento. Entre os mais importantes estão o desenvolvimento de outros tipos de câncer (mama, pulmão, tireóide, linfomas e leucemias) e possível infertilidade. No entanto, estes riscos não são suficientemente grandes a ponto de se questionar o uso dessas formas de tratamento, visto que a Doença de Hodgkin é curável se tratada adequadamente. Os pacientes devem ser seguidos continuamente após o tratamento, com consultas periódicas cujos intervalos podem ir aumentando progressivamente.
Linfoma Não-Hodgkin
Linfomas são neoplasias malignas que se originam nos linfonodos (gânglios), que são muito importantes no combate a infecções.
Os Linfomas Não-Hodgkin incluem mais de 20 tipos diferentes. O número de casos praticamente duplicou nos últimos 25 anos, particularmente entre pessoas acima de 60 anos por razões ainda não esclarecidas.
Fatores de Risco
Os poucos conhecidos fatores de risco para o desenvolvimento de Linfomas Não-Hodgkin são:
Sistema imune comprometido - Pessoas com deficiência de imunidade, em conseqüência de doenças genéticas hereditárias, uso de drogas imunossupressoras e infecção pelo HIV, têm maior risco de desenvolver linfomas. Pacientes portadores dos vírus Epstein-Barr, HTLV1, e da bactéria Helicobacter pylori (que causa úlceras gástricas), têm risco aumentado para alguns tipos de linfoma;
Exposição Química - Os Linfomas Não-Hodgkin estão também ligados à exposição a certos agentes químicos, incluindo pesticidas, solventes e fertilizantes. Herbicidas e inseticidas têm sido relacionados ao surgimento de linfomas em estudos com agricultores e outros grupos de pessoas que se expõem a altos níveis desses agentes químicos. A contaminação da água por nitrato, substância encontrada em fertilizantes, é um exemplo de exposição que parece aumentar os riscos para doença;
Exposição a altas doses de radiação.
Prevenção
Assim como em outras formas de câncer, dietas ricas em verduras e frutas podem ter efeito protetor contra o desenvolvimento de Linfomas Não-Hodgkin.
Sintomas
Aumento dos linfonodos do pescoço, axilas e/ou virilha;
Sudorese noturna excessiva;
Febre;
Prurido (coceira na pele);
Perda de peso inexplicada.
Diagnóstico
São necessários vários tipos de exames para o diagnóstico adequado dos Linfomas Não-Hodgkin. Esses exames permitem determinar o tipo exato de linfoma e esclarecer outras características, cujas informações são úteis para decisão da forma mais eficaz de tratamento a ser empregado.
Biópsia
Durante a biópsia, é retirada pequena porção de tecido (em geral linfonodos) para análise em laboratório de anatomia patológica. Há vários tipos de biópsia, incluindo os seguintes:
Biópsia excisional ou incisional - através de uma incisão na pele, retira-se o linfonodo por inteiro (excisional) ou uma pequena parte do tecido acometido (incisional). É considerado o padrão de qualidade para o diagnóstico dos linfomas;
Punção aspirativa por agulha fina - retira-se pequena porção de tecido por aspiração através de agulha;
Biópsia e aspiração de medula óssea - retira-se pequena amostra da medula óssea (biópsia) ou do sangue da medula óssea (aspiração) através de uma agulha. Este exame é necessário para definir se a doença estende-se também à medula óssea, informação importante que pode ter implicações no tratamento a ser empregado;
Punção lombar - retira-se pequena porção do líquido cerebroespinhal (líquor), que banha o cérebro e a medula espinhal (não confundir com medula óssea). Esse procedimento determina se o sistema nervoso central foi atingido;
Exames de Imagem
Estes exames são usados para determinar a localização dos sítios acometidos pela doença:
Radiografias de tórax - podem detectar tumores no tórax e pulmões;
Tomografia Computadorizada - visualiza internamente os segmentos do corpo por vários ângulos, permitindo imagens detalhadas;
Ressonância Nuclear Magnética (RNM) - também produz imagens detalhadas dos segmentos corporais;
Cintigrafia com Gálio - uma substância radioativa que, ao ser injetada no corpo, concentra-se principalmente em locais comprometidos pelo tumor. Uma câmera especial permite ver onde o material radioativo se acumulou, e determinar o quanto se disseminou a doença.
Estudos Celulares
Junto com biópsias e exames de imagem, são utilizados alguns testes que ajudam a determinar características específicas das células nos tecidos biopsiados, incluindo anormalidades citogenéticas tais como rearranjos nos cromossomos, comuns nos linfomas. Esses testes permitem também realizar estudos de receptores para antígenos específicos nas células linfomatosas, que servem tanto para definir a origem celular, como também para estimar o prognóstico do paciente. Estes testes incluem:
Imunohistoquímica - anticorpos são utilizados para distinguir entre tipos de células cancerosas;
Estudos de Citogenética - determinam alterações no cromossomos das células;
Citometria de Fluxo - as células preparadas na amostra são passadas através de um feixe de laser para análise;
Estudos de Genética Molecular (Biologia Molecular) - testes altamente sensíveis com DNA e RNA para determinar alterações genéticas específicas nas células cancerosas.
Novos testes e procedimentos diagnósticos estão surgindo a partir de trabalhos com a análise do genoma e expressão gênica. Parecem trazer informações importantes no futuro, mas na atualidade ainda são experimentais.
Classificação
Classificar o tipo de linfoma pode ser uma tarefa bastante complicada, mesmo para hematologistas e patologistas. Os Linfomas Não-Hodgkin são, de fato, um grupo complexo de quase 40 formas distintas desta doença. Após o diagnóstico, a doença é classificada de acordo com o tipo de linfoma e o estágio em que se encontra (sua extensão). Estas informações são muito importantes para selecionar adequadamente a forma de tratamento do paciente, e estimar seu prognóstico.
Os Linfomas Não-Hodgkin são agrupados de acordo com o tipo de célula linfóide, se linfócitos B ou T. Também são considerados tamanho, forma e padrão de apresentação na microscopia. Para tornar a classificação mais fácil, os linfomas podem ser divididos em dois grandes grupos: indolentes e agressivos.
Os linfomas indolentes têm um crescimento relativamente lento. Os pacientes podem apresentar-se com poucos sintomas por vários anos, mesmo após o diagnóstico. Entretanto, a cura nestes casos é menos provável do que nos pacientes com formas agressivas de linfoma. Esses últimos podem levar rapidamente ao óbito se não tratados, mas, em geral, são mais curáveis. Os linfomas indolentes correspondem aproximadamente a 40% dos diagnósticos, e os agressivos, aos 60% restantes.
Estadiamento
Uma vez diagnosticada a doença, segue o procedimento denominado estadiamento. Consiste em determinar a extensão da doença no corpo do paciente. São estabelecidos 4 estágios, indo de I a IV. No estágio I observa-se envolvimento de apenas um grupo de linfonodos. Já no estágio IV temos o envolvimento disseminado dos linfonodos. Além disso, cada estágio é subdividido em A e B (exemplo: estágios 1A ou 2B). O "A" significa assintomático, e para pacientes que se queixam de febre, sudorese ou perda de peso inexplicada, aplica-se o termo "B".
Tratamento
A maioria dos linfomas é tratada com quimioterapia, radioterapia, ou ambos. A imunoterapia está sendo cada vez mais incorporada ao tratamento, incluindo anticorpos monoclonais e citoquinas, isoladamente ou associados à quimioterapia.
A quimioterapia consiste na combinação de duas ou mais drogas, sob várias formas de administração, de acordo com o tipo de Linfoma Não-Hodgkin. A radioterapia é usada, em geral, para reduzir a carga tumoral em locais específicos, para aliviar sintomas relacionados ao tumor, ou também para consolidar o tratamento quimioterápico, diminuindo as chances de recaída em certos sítios no organismo mais propensos à recaída.
Para linfomas com maior risco de invasão do sistema nervoso (cérebro e medula espinhal), faz-se terapia preventiva, consistindo de injeção de drogas quimioterápicas diretamente no líquido cérebro-espinhal, e/ou radioterapia que envolva cérebro e medula espinhal. Naqueles pacientes que já têm envolvimento do sistema nervoso no diagnóstico, ou desenvolvem esta complicação durante o tratamento, são realizados esses mesmos tratamentos; entretanto, as injeções de drogas no líquido cérebro-espinhal são feitas com maior freqüência.
Imunoterapias, particularmente interferon, anticorpos monoclonais, citoquinas e vacinas tumorais estão sendo submetidos a estudos clínicos para determinar sua eficácia nos Linfomas Não-Hodgkin. Para algumas formas específicas de linfoma, um dos anticorpos monoclonais já desenvolvidos, denominado Rituximab, mostra resultados bastante satisfatórios, principalmente quando associada à quimioterapia. No caso dos linfomas indolentes, as opções de tratamento podem ir desde apenas observação clínica sem início do tratamento, até tratamentos bastante intensivos, dependendo da indicação mais adequada.
fonte:
Dr. Ricardo Bigni
Serviço de Hematologia
Hospital do Câncer I/INCA
terça-feira, 24 de novembro de 2009
Brasil terá quase meio milhão de novos casos de câncer em 2010
O país terá mais de 489 mil novos casos de câncer em 2010, segundo estimativa divulgada pelo Instituto Nacional do Câncer (Inca) nesta terça-feira (24), no Rio de Janeiro. Os tipos de câncer mais frequentes na população serão o de pele não melanoma, o de próstata e o de mama feminina.
O levantamento mostra que o câncer será mais prevalente nas mulheres (52%) do que nos homens (48%). Apesar de homens adoecerem e morrerem mais do que as mulheres, a população feminina é mais numerosa, especialmente nas faixas etárias mais avançadas, o que explica o resultado.
O envelhecimento é a principal causa de câncer em todo o mundo. A esperança de vida da população brasileira, que era de 62 anos em 1980, será de 76 anos em 2020. De acordo com o diretor geral do Inca, Luiz Antonio Santini, 43% dos casos ocorrem em pessoas com mais de 65 anos. Segundo ele, a expectativa de aumento do número de novos casos no Brasil nos próximos dez anos é de 34,6%.
O coordenador de Prevenção e Vigilância do Inca, Cláudio Noronha, acrescenta que o número de casos cresce na mesma proporção que o envelhecimento da população.
Câncer mais comum mata pouco
O tipo de câncer mais comum, em ambos os sexos, é o de pele não melanoma, que soma aproximadamente 114 mil casos novos, ou 23% do total de casos estimados para 2010. Esse levantamento é separado dos outros, na estimativa, por se tratar de uma doença com bom prognóstico e que implica baixíssimo risco de morte. Segundo Cláudio Noronha, 10% destes casos poderiam ser evitados com o controle da exposição ao sol.
Sem considerar o câncer de pele não melanoma, o número total estimado de novos casos é de 375.420, o que significa dois casos a cada mil brasileiros por ano ou 200 para cada 100 mil pessoas.
O tipo mais comum de tumor nos homens é o de próstata, seguido de pulmão, cólon e reto, estômago, oral, esôfago, leucemias e pele melanoma. Entre as mulheres, os cânceres mais frequentes são os de mama, colo de útero, cólon e reto, pulmão, estômago, leucemias, oral, pele melanoma e esôfago.
Os dados utilizados para o cálculo têm como base o Sistema de Informação sobre Mortalidade (SIM), do Ministério da Saúde, e os Registros de Câncer de Base Populacional (RCBP). O Inca esclarece que a estimativa atual não pode ser comparada com as anteriores, porque reflete um contexto que se modifica ao longo do tempo.
Prevenção
De acordo com a Organização Mundial de Saúde, a tendência de mortalidade é menor em países desenvolvidos, onde a população tem mais acesso aos serviços de saúde. “Em média 40% das mortes por câncer poderiam ser evitadas”, afirma Luiz Antonio Santini.
Além do envelhecimento e da exposição ao sol sem proteção, são fatores de risco o tabagismo, o consumo de álcool, o sedentarismo, a ingestão de comidas gordurosas.
Estima-se que 30% dos novos casos de câncer previstos para 2010 (exceto os de pele não melanoma) poderiam ser evitados com o combate ao tabagismo. E uma alimentação rica em frutas, verduras e fibras, além de pobre em gorduras, poderia prevenir 35% deles.
Diferenças entre regiões
Exceto no caso do câncer de próstata, que é o mais comum em homens em todas as regiões do país, cada região possui perfil diferente em relação à prevalência de câncer masculino. Nas regiões Centro-Oeste, Sul e Sudeste, o tumor mais comum é o de pulmão. Já no Norte e no Nordeste, é o de estômago.
Em relação às mulheres, o câncer de mama só não é o mais comum no Norte, região em que o tumor de colo de útero é o mais prevalente. No Sul e no Sudeste, o câncer de cólon e reto é o segundo mais frequente. No Centro-Oeste e no Nordeste, o segundo câncer mais comum é o de colo de útero.
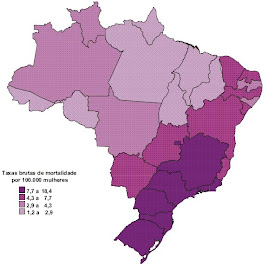
O câncer de pulmão será mais frequente nas mulheres do Rio Grande do Sul (21 para cada 100 mil mulheres). É lá, também, que estará o maior número de casos de câncer de próstata (80 para cada 100 mil homens) e de pulmão (48 para cada 100 mil). Já o câncer de estômago será mais incidente entre os homens e mulheres do Ceará (17 para cada 100 mil homens e 10 para cada 100 mil mulheres, respectivamente).
Detecção precoce
Em relação aos cânceres mais incidentes entre as mulheres – mama e colo de útero – alguns hábitos estão associados à prevenção. A amamentação, a prática de atividade física e alimentação saudável, além da manutenção do peso corporal estão associadas a um menor risco de desenvolver câncer de mama. A primeira gravidez após os 30 anos, o uso de anticoncepcionais orais, menopausa tardia e reposição hormonal são fatores de risco associados ao câncer de mama.
O Inca recomenda exame clínico das mamas anualmente a partir dos 40 anos e mamografia bienal dos 50 aos 69 anos. A partir dos 40 anos, caso o exame clínico esteja alterado, é preciso realizar mamografia.
A incidência do câncer do colo de útero é cerca de duas vezes maior em países em desenvolvimento do que em países desenvolvidos. Este é um tumor passível de ser evitado, prevenido e detectado precocemente por meio do exame de Papanicolaou, conhecido como "preventivo".
Mulheres de 25 a 59 anos devem fazer o exame Papanicolaou periodicamente. Se o resultado for normal em dois exames anuais seguidos, o preventivo deve ser repetido a cada três anos. As mulheres da região norte, onde a incidência da doença é maior, têm menos acesso aos serviços médicos do que as das outras regiões.
Já os homens a partir dos 50 anos devem procurar um posto de saúde ou um médico para realizar exames de rotina. Se, apesar de não ter sintoma de tumor na próstata (dificuldade de urinar, frequência urinária alterada ou diminuição da força do jato da urina, entre outros), o homem tiver histórico familiar da doença, precisa relatar isso ao médico para fazer os exames necessários.
Investimentos
O gasto mundial com câncer é de cerca de US$ 286 bilhões, sendo que US$ 219 bilhões são investidos nos Estados Unidos. Apenas 5% do total é investido em outros países. No Brasil, segundo Santini, foram gastos, pelo SUS, em 2007, R$ 1.800.000. “A previsão é que os investimentos sejam duplicados em cinco anos, com um aumento de 20% ao ano”, informou. De acordo com ele, a partir do ano 2000 houve um aumento do número de sessões de radioterapia, quimioterapia e internações. “O aumento do número de casos vem sendo acompanhado pelo aumento das políticas públicas de saúde”, garantiu.
Marina Lemle
Especial para o UOL Ciência e Saúde
Atualizada às 16h17 de 24/11/2009
O levantamento mostra que o câncer será mais prevalente nas mulheres (52%) do que nos homens (48%). Apesar de homens adoecerem e morrerem mais do que as mulheres, a população feminina é mais numerosa, especialmente nas faixas etárias mais avançadas, o que explica o resultado.
O envelhecimento é a principal causa de câncer em todo o mundo. A esperança de vida da população brasileira, que era de 62 anos em 1980, será de 76 anos em 2020. De acordo com o diretor geral do Inca, Luiz Antonio Santini, 43% dos casos ocorrem em pessoas com mais de 65 anos. Segundo ele, a expectativa de aumento do número de novos casos no Brasil nos próximos dez anos é de 34,6%.
O coordenador de Prevenção e Vigilância do Inca, Cláudio Noronha, acrescenta que o número de casos cresce na mesma proporção que o envelhecimento da população.
Câncer mais comum mata pouco
O tipo de câncer mais comum, em ambos os sexos, é o de pele não melanoma, que soma aproximadamente 114 mil casos novos, ou 23% do total de casos estimados para 2010. Esse levantamento é separado dos outros, na estimativa, por se tratar de uma doença com bom prognóstico e que implica baixíssimo risco de morte. Segundo Cláudio Noronha, 10% destes casos poderiam ser evitados com o controle da exposição ao sol.
Sem considerar o câncer de pele não melanoma, o número total estimado de novos casos é de 375.420, o que significa dois casos a cada mil brasileiros por ano ou 200 para cada 100 mil pessoas.
O tipo mais comum de tumor nos homens é o de próstata, seguido de pulmão, cólon e reto, estômago, oral, esôfago, leucemias e pele melanoma. Entre as mulheres, os cânceres mais frequentes são os de mama, colo de útero, cólon e reto, pulmão, estômago, leucemias, oral, pele melanoma e esôfago.
Os dados utilizados para o cálculo têm como base o Sistema de Informação sobre Mortalidade (SIM), do Ministério da Saúde, e os Registros de Câncer de Base Populacional (RCBP). O Inca esclarece que a estimativa atual não pode ser comparada com as anteriores, porque reflete um contexto que se modifica ao longo do tempo.
Prevenção
De acordo com a Organização Mundial de Saúde, a tendência de mortalidade é menor em países desenvolvidos, onde a população tem mais acesso aos serviços de saúde. “Em média 40% das mortes por câncer poderiam ser evitadas”, afirma Luiz Antonio Santini.
Além do envelhecimento e da exposição ao sol sem proteção, são fatores de risco o tabagismo, o consumo de álcool, o sedentarismo, a ingestão de comidas gordurosas.
Estima-se que 30% dos novos casos de câncer previstos para 2010 (exceto os de pele não melanoma) poderiam ser evitados com o combate ao tabagismo. E uma alimentação rica em frutas, verduras e fibras, além de pobre em gorduras, poderia prevenir 35% deles.
Diferenças entre regiões
Exceto no caso do câncer de próstata, que é o mais comum em homens em todas as regiões do país, cada região possui perfil diferente em relação à prevalência de câncer masculino. Nas regiões Centro-Oeste, Sul e Sudeste, o tumor mais comum é o de pulmão. Já no Norte e no Nordeste, é o de estômago.
Em relação às mulheres, o câncer de mama só não é o mais comum no Norte, região em que o tumor de colo de útero é o mais prevalente. No Sul e no Sudeste, o câncer de cólon e reto é o segundo mais frequente. No Centro-Oeste e no Nordeste, o segundo câncer mais comum é o de colo de útero.
O câncer de pulmão será mais frequente nas mulheres do Rio Grande do Sul (21 para cada 100 mil mulheres). É lá, também, que estará o maior número de casos de câncer de próstata (80 para cada 100 mil homens) e de pulmão (48 para cada 100 mil). Já o câncer de estômago será mais incidente entre os homens e mulheres do Ceará (17 para cada 100 mil homens e 10 para cada 100 mil mulheres, respectivamente).
Detecção precoce
Em relação aos cânceres mais incidentes entre as mulheres – mama e colo de útero – alguns hábitos estão associados à prevenção. A amamentação, a prática de atividade física e alimentação saudável, além da manutenção do peso corporal estão associadas a um menor risco de desenvolver câncer de mama. A primeira gravidez após os 30 anos, o uso de anticoncepcionais orais, menopausa tardia e reposição hormonal são fatores de risco associados ao câncer de mama.
O Inca recomenda exame clínico das mamas anualmente a partir dos 40 anos e mamografia bienal dos 50 aos 69 anos. A partir dos 40 anos, caso o exame clínico esteja alterado, é preciso realizar mamografia.
A incidência do câncer do colo de útero é cerca de duas vezes maior em países em desenvolvimento do que em países desenvolvidos. Este é um tumor passível de ser evitado, prevenido e detectado precocemente por meio do exame de Papanicolaou, conhecido como "preventivo".
Mulheres de 25 a 59 anos devem fazer o exame Papanicolaou periodicamente. Se o resultado for normal em dois exames anuais seguidos, o preventivo deve ser repetido a cada três anos. As mulheres da região norte, onde a incidência da doença é maior, têm menos acesso aos serviços médicos do que as das outras regiões.
Já os homens a partir dos 50 anos devem procurar um posto de saúde ou um médico para realizar exames de rotina. Se, apesar de não ter sintoma de tumor na próstata (dificuldade de urinar, frequência urinária alterada ou diminuição da força do jato da urina, entre outros), o homem tiver histórico familiar da doença, precisa relatar isso ao médico para fazer os exames necessários.
Investimentos
O gasto mundial com câncer é de cerca de US$ 286 bilhões, sendo que US$ 219 bilhões são investidos nos Estados Unidos. Apenas 5% do total é investido em outros países. No Brasil, segundo Santini, foram gastos, pelo SUS, em 2007, R$ 1.800.000. “A previsão é que os investimentos sejam duplicados em cinco anos, com um aumento de 20% ao ano”, informou. De acordo com ele, a partir do ano 2000 houve um aumento do número de sessões de radioterapia, quimioterapia e internações. “O aumento do número de casos vem sendo acompanhado pelo aumento das políticas públicas de saúde”, garantiu.
Marina Lemle
Especial para o UOL Ciência e Saúde
Atualizada às 16h17 de 24/11/2009
sábado, 10 de outubro de 2009
Outubro Rosa em Ilhabela

Ilhabela vai ficar “cor-de-rosa” no sábado (10/10) para chamar a atenção de todas as mulheres quanto à prevenção do câncer de mama. Trata-se da campanha “Outubro Rosa”, que está sendo realizada em vários países, com o objetivo de sensibilizar as mulheres sobre a importância de se autoexaminar para prevenir a doença.
Em Ilhabela, a iniciativa é do Fundo de Solidariedade e Desenvolvimento Social em parceria com a ONG Orienta Vida, da cidade de Potim e a ONG Amigas do Peito de Ilhabela, do arquipélago. O lema escolhido foi “A informação salva!”.
Durante todo o dia, em frente à Secretaria de Turismo, na rotatória da Barra Velha, as Amigas do Fundo Social, voluntários e integrantes da guarda mirim e escoteiros vão distribuir folhetos explicativos aos visitantes que entrarem na Ilha. Nas praias, todos os quiosques vão receber bandeirolas cor-de-rosa para que os banhistas também lembrem da data.
Para que a campanha atinja os moradores, o Fundo de Solidariedade firmou parceria com os supermercados da cidade, onde todos os operadores de caixa vão trabalhar com rosas cor-de-rosa presas ao uniforme e distribuir folhetos explicativos aos clientes.
“Nossa intenção é mobilizar e sensibilizar o maior número de pessoas, por isso o lema a informação salva. Queremos que as mulheres se informem cada vez mais e se previnam, pois essa doença mata e os números infelizmente ainda são muito altos”, ressalta a presidente do Fundo de Solidariedade, Lúcia Heidorn Reale Colucci, que sugere ainda, que no sábado, as pessoas usem alguma peça de roupa ou assessório cor-de-rosa para lembrar a campanha.
Mais informações:
Para participar do “Outubro Rosa” é só comparecer à rotatória da Barra Velha, próximo à Secretaria de Turismo, às 9h, ou entrar em contato com o Fundo de Solidariedade e Desenvolvimento Social pelo telefone (12) 3896-9200.
sábado, 22 de agosto de 2009


O anis estrelado, amplamente cultivado na China, é o extrato-base (75%), da produção do comprimido Tamiflu, da Roche (empresa do antigo Secretário de Defesa dos EUA Donald Runsfield).
Mas, como é um pouco difícil encontrar o anis estrelado aqui no Brasil, podemos usar o nosso anis mesmo – a erva-doce – pois esta erva possui as mesmas substâncias, ou seja, o mesmo princípio ativo do anis estrelado, e age como anti-inflamatória, sedativa da tosse, expectorante, digestiva, contra asma, diarréia, gases, cólicas, cãibras, náuseas, doenças da bexiga, gastrointestinais, etc...
Seu efeito é rápido no organismo e baixa um pouco a pressão, devendo ser feito o chá com apenas uma colher de café das sementes para cada 200ml de água, administrado uma a duas vezes dia, de preferência após uma refeição em que se tenha ingerido sal.
O uso da erva-doce como preventivo do H1N1, ou mesmo como remédio a ser tomado imediatamente após os 1ºs sintomas de gripe, pois seu princípio ativo poderá bloquear a reprodução do vírus e mesmo evitar seu maior contágio.
No Brasil refere-se ao anis estrelado, só que no resto do mundo o termo “anis” ou “anis-verde” é empregado quando se refere à planta Pinpinella anisum, que aqui no Brasil é chamada de “erva-doce”. O anis estrelado não é muito empregado no Brasil, provavelmente devido ao preço elevado. Não é cultivado em nosso território, sendo importado principalmente da Europa. O nome de Illicium vem do radical latino illicere, que quer dizer “atrair e seduzir”, daí vem o termo em português aliciar. E foi dado este nome devido ao aroma forte e agradável que exala, realmente seduzindo as pessoas.
Sua origem é tida como chinesa. No século XIX Lord Cavendish foi o primeiro a conhecê-la na China, e foi a pessoa que o introduziu na Europa. A parte do vegetal que se utiliza são os frutos com suas sementes. Muito rico em óleos essenciais, são utilizados principalmente como aromatizantes.
É muito parecida com as ações da “erva-doce”, sendo muito empregado como digestivo, facilita a eliminação de gases estomacais e intestinais, além de ser um excelente anti-espasmódico. É muito comum o chá para cólicas intestinais para recém nascidos, mas deve-se tomar cuidado com os excessos, pois pode intoxicar as crianças.
Não temos muitas aplicações do anis estrelado em nossa cultura, mas pode-se preparar um delicioso chá que pode ser tomado tanto quente quanto gelado. Pode-se ferver leite com alguns frutos do anis e empregar este leite na produção de bolachas, pães ou outros produtos. Usa-se também para a produção de licores ou outras bebidas alcóolicas. Os chineses utilizam apenas um fruto para temperar pedaços grande de carne, e acreditam que se cozidos juntamente com os frutos do mar evitariam possíveis envenenamentos.
Algumas drogas antivirais (zanamivir e oseltamivir) estão sendo usadas na prevenção e tratamento da doença, tentando impedir a replicação do vírus dentro do corpo humano. A Organização Mundial da Saúde (OMS) anunciou na semana passada que testes iniciais mostraram que o “oseltamivir”, principio ativo extraído da especiaria “anis estrelado” parece ser efetivo contra o vírus que causa a gripe suína.
Segundo Cristiane Zoller, a erva doce é uma planta muito conhecida e utilizada devido as suas múltiplas possibilidades de aplicação. Ela pode ser usada na área da saúde, beleza e culinária, suas principais utilidades são vistas em:
- Ajuda no emagrecimento associada a uma dieta saudável;
- Usada em travesseiros aromatizados devido seu aroma agradável estimulando o relaxamento de todo o corpo;
- Na culinária a erva doce é muito utilizada em receitas de bolos, pães, saladas, sucos, drinques, entre outros;
- É muito usada para tratamentos de pele;
Por meio da ingestão do chá:
- Usada contra cólicas de bebês;
- Melhora de tosses e bronquite por apresentar papel expectorante;
- Melhora problemas digestivos e gases;
- Durante a amamentação o chá de erva doce associado ao consumo de água é um excelente estimulante à produção de leite;
- Previne a retenção de líquido comum de acontecer principalmente no verão;
- No período de finalizar a amamentação materna noturna, o ideal é trocar a mamada pelo chá de erva doce, com isso o bebê vai deixar de acordar de madrugada para mamar;
O ideal e a melhor maneira para se consumir a erva doce é em forma de chá. Criar o hábito diário de consumir chá de erva doce junto a hábitos alimentares adequados o ajudarão a ter uma pele mais saudável e bonita e seu organismo se tornará mais equilibrado, além, de suas propriedade na melhora do relaxamento do corpo. Os chás, sem açúcar, não possuem nenhum valor calórico e por isso, podem ser consumidos livremente.
O chá de erva doce possui o mesmo princípio ativo do medicamento Tamiflu, utilizado para o tratamento da gripe A. Portanto, ele pode ser utilizado para reforçar a proteção contra essa doença, mas não substitui a assistência médica adequada.
terça-feira, 30 de junho de 2009
Alimentação e o Câncer de Mama

Câncer de Mama
Saúde & Qualidade de Vida
O câncer de mama é a malignidade mais comum em mulheres no mundo inteiro. Embora o prognóstico seja otimista para a maioria das mulheres diagnosticadas no estágio inicial da doença, o diagnóstico tem profundo impacto psicossocial nos pacientes e em seus familiares. Os tumores surgem devido a mutações genéticas, espontâneas ou induzidas por agentes patogênicos cujo esses, podem ser atenuados com simples mudanças no cotidiano.
As células cujo material genético foi alterado passam a receber instruções erradas para as suas atividades. As alterações podem ocorrer em genes especiais, denominados protooncogenes, que a princípio são inativos em células normais. Quando ativados, os protooncogenes transformam-se em oncogenes, responsáveis pela malignização (cancerização) das células normais. Essas células diferentes são denominadas cancerosas.
Essa mudança é relativamente rara antes dos 35 anos de idade, mas acima desta faixa etária sua incidência cresce rápida e progressivamente.
ESTATÍSTICAS DA DOENÇA
As estatísticas indicam o aumento de sua freqüência tantos nos países desenvolvidos quanto nos países em desenvolvimento. Nos Estados Unidos, a Sociedade Americana de Cancerologia indica que, uma em cada 10 mulheres, tem a probabilidade de desenvolver um câncer de mama durante a sua vida. Em alguns países ocupa o primeiro lugar nas estatísticas atingindo até 10% da população feminina adulta
O Brasil já é considerado um dos países com maior incidência de câncer de mama sendo esta doença a segunda causa de morte no país entre as mulheres.
Apesar de ser um fato desconhecido pela maioria, atinge também os homens e sua freqüência vem aumentando do mesmo modo, sendo em geral diagnosticado mais tardiamente e com evolução mais grave do que nas mulheres.
ALIMENTAÇÃO DO BRASILEIRO x CÂNCER
No Brasil, observa-se que os tipos de câncer que se relacionam aos hábitos alimentares estão entre as seis primeiras causas de mortalidade por câncer. O perfil de consumo de alimentos que contêm fatores de proteção está abaixo do recomendado em diversas regiões do país. O consumo de gorduras é elevado nas regiões Sul, Sudeste e Centro - Oeste, onde ocorrem as maiores incidências de câncer de mama no país.
Entre os jovens, é comum a preferência por alimentos como lanches, embutidos, frituras e doces concentrados que incluem a maioria dos fatores de risco alimentares abaixo relacionados e que praticamente não apresentam nenhum fator protetor. Essa tendência se observa não só nos hábitos alimentares das classes sociais elevadas, mas também nas menos favorecidas. Igualmente nesse grupo, o consumo de alimentos ricos em fatores de proteção, tais como frutas, verduras, legumes e cereais, é baixo.
FATORES DE RISCO
A etiologia do câncer de mama envolve uma interação de diversos fatores de risco, o que dificulta um estudo mais adequado, pela dificuldade em se isolar um único fator e calcular sua verdadeira contribuição. Os fatores de risco podem ser de caráter:
Endógeno: idade, história familiar e reprodutiva e doença benigna prévia
Exógenos: à dieta, o consumo de álcool, exposição à radiação ionizante e a inseticidas organoclorados.
FATORES DE PROTEÇÃO
Algumas mudanças nos nossos hábitos alimentares podem nos ajudar a reduzir os riscos de desenvolvermos câncer. A adoção de simples regras para uma alimentação saudável contribui não só para a prevenção do câncer, mas também de doenças cardíacas, obesidade e outras enfermidades crônicas como diabetes.
ALIMENTAÇÃO PREVENTIVA:
Fitoestrogênio e câncer de mama
Fitoestrogênio é um grupo de substâncias encontrado nas plantas. Essas substâncias agem como versão mais fraca do estrogênio humano ou o hormônio sexual que controla o ciclo reprodutivo.
Mulheres que são expostas a altos níveis de estrogênio por toda a vida podem ter um risco maior de contrair o câncer de mama. Esses fitoestrogênios funcionam como antagonistas parciais do estrogênio, limitando assim o efeito potencialmente prejudicial do estrogênio humano em certas fases da vida. Por exemplo, câncer de mama é ligeiramente mais comum entre a mulheres que menstruaram mais cedo, tiveram a menopausa tardiamente ou que nunca tiveram filhos.
Durante a vida, todas essas condições podem aumentar a exposição da mulher ao estrogênio. Esta descoberta levou os cientistas a questionar outras condições que podem aumentar ou diminuir a exposição da mulher ao estrogênio.
O fitoestrogênio provavelmente atua em diversas maneiras para reduzir o câncer de mama:
Interfere em enzimas que são importantes para o crescimento do câncer e aumentam a produção de hormônios que restringem o nível de estrogênio no sangue.
Pode reduzir o tempo de exposição ao estrogênio aumentando o ciclo menstrual. Mulheres asiáticas e mulheres ocidentais em pré-menopausa alimentadas com dieta baseada em alimentos de soja tiveram maior ciclo menstrual. Maior ciclo menstrual, em toda a vida significa menor exposição ao estrogênio, no total.
Alimentos como: grãos integrais, ervilhas, feijão, vegetais, frutas, cereais e sementes contêm fitoestrogênio. Soja e derivados de soja como tofu são uns dos alimentos mais ricos desse nutriente. Comer alimentos que contêm fitoestrogênio pode contribuir de certa forma, para a redução do risco de câncer de mama.
Flavonóides
Os flavonóides são os principais pigmentos que dão cor aos alimentos como frutas e vegetais. Segundo os alguns estudos de laboratório, certos flavonóides interrompem ou retardam o crescimento de células malignas e também ajudam proteger contra substâncias cancerígenas.
Veja os alimentos fontes dos flavonóides abaixos na tabela.
Compostos Flavonóides e ácidos fenólicos - Fontes alimentares
Catequinas - Chás, uvas e vinho tinto
Flavonas e Flavononas - Frutas cítricas
Flavonoles - Cebola ,azeitonas ,chás ,maçãs e vinho
Antocianinas e Antocianidinas - Cerejas, morangos, uvas, frutas coloridas
Ácido cafeico e outros - Uvas, vinhos, azeitonas, café, maçãs, tomates, ameixas, e cerejas.
Carotenóides
Os carotenóides são responsáveis pelo tipo de coloração alaranjada ou amarelada das frutas. Eles tem um papel importante em diversas reações biológicas como: o aumento da resposta imunológica , aumento da diferenciação celular, inibição da proliferação celular e etc.
Em especial o beta-caroteno é capaz de proteger o DNA contra oxidação.
Veja na tabel abaixo os alimentos que possuem carotenóides e os tipos existentes deles.
Compostos Carotenóides - Fontes alimentares
Alfa e betacaroteno - Buriti, vegetais verdes folhudos, manga, cenoura, batatas, manga, etc.
Licopeno - Pitanga, tomate, mamão e goiaba
Zeaxantina - Vegetais verdes folhudos, piqui, milho em lata, nectarina, pêssego
Criptoxantina - Cajá, mamão papaia, nectarina, pêssego, piqui
Luteína - Abóbora, abóbrinha, vegetais verdes folhudos, pimenta etc.
Fibras
As fibras, apesar de não serem digeridas pelo organismo, ajudam a reduzir a formação de substâncias cancerígenas no intestino grosso e a diminuir a absorção de gorduras.
Ingerir mais fibras pode ser também considerado um fator de proteção, já que a fibra prende o estrogênio e aumenta a quantidade que você elimina deste. Um estudo indicou uma redução de 30% no risco de mulheres que consome 25 a 30 gramas de fibras por dia.
As fibras estão presentes nos seguintes alimentos: grãos integrais, cereais, leguminosas, nozes, sementes, frutas in natura(principalmente na casca) e secas e vegetais.
Ácidos Graxos Omega-3 Ou Linolênico
Pesquisas baseadas em estudos europeus mostram que mulheres que consomem mais gorduras monoinssaturadas (óleo de oliva extra virgem puro) possuem reduzidas taxas de câncer de mama. Você pode encontrar os omegas-3 em: salmão e outros peixes com alto teor de gordura.
VITAMINAS ANTIOXIDANTES
As vitaminas antioxidantes A, C e E possuem propriedades antioxidantes, ajudam a prevenir os danos as células cancerígenas provocado pelos radicais livres, moléculas liberadas na queima de oxigênio pelo organismo.
Você pode encontrar as vitaminas antioxidantes em: fígado, salmão e outros peixes de água fria, ovos, leite enriquecido, óleos vegetais, nozes, sementes, cereais e frutas cítricas como melão, frutas silvestres; pimenta, brócolis, batatas e muitas frutas e vegetais.
Esses tipos de alimentos também podem bloquear ou reverter os estágios iniciais do processo de carcinogênese e, portanto, devem ser consumidos com freqüência e em grande quantidade.
Hoje já está estabelecido que uma alimentação rica nesses alimentos ajuda, provavelmente a diminuir o risco de câncer de mama.
OS ALIMENTOS QUE PROTEGEM DO CÂNCER
O MITO DO ASPARTAME
O aspartame é um produto consumido por mais de 200 milhões de pessoas no mundo. A Associação Americana de Diabetes e o Conselho Americano de Ciência e Saúde refutam a idéia do potencial danoso do adoçante, baseando seus argumentos na falta de dados e estudos fidedignos. Em 1999, o Fórum de Discussão Científica sobre o Aspartame, promovido pela Agência Nacional de Vigilância Sanitária (ANVISA) - Ministério da Saúde, elaborou uma nota de esclarecimento afirmando que não existe qualquer associação entre a ocorrência de doenças como o câncer e o uso de aspartame. Vale a pena frisar que a dieta alimentar saudável somente funcionará como fator protetor, quando adotada constantemente, no decorrer da vida. Neste aspecto devem ser valorizados e incentivados antigos hábitos alimentares do brasileiro, como o uso do feijão e do milho
DIETA ALIMENTAR DE RISCO
Alguns tipos de alimentos, se consumidos regularmente durante um longo período, parecem fornecer o tipo de ambiente que uma célula cancerosa necessita para crescer, se multiplicar e se disseminar. Esses alimentos devem ser evitados ou ingeridos com moderação. Neste grupo estão incluídos os alimentos ricos em gorduras, tais como carnes vermelhas, frituras, molhos com maionese, leite integral e derivada gordurosos do leite, bacon, presunto, salsichas etc.
Há vários estudos que associam a dieta rica em gordura, principalmente a saturada, com um maior risco de se desenvolver o câncer, principalmente em países do Ocidente, onde o consumo de alimentos ricos em gordura é alto.
É preciso salientar ainda que as associações entre dieta alimentar inadequada e o câncer são resultantes de estudos de laboratório ou de estudos de correlação entre populações com diferentes padrões de consumo. Os estudos epidemiológicos do tipo caso- controle têm apresentado resultados muitas vezes controversos, o que se atribui a dificuldades metodológicas, como a mensuração do consumo de alimentos. Apesar da controvérsia, é recomendável a orientação para a adoção de hábitos dietéticos saudável.
O álcool em excesso inibe a utilização do beta -caroteno, que como já descrito acima protegem do câncer.
GRUPO DE RISCO
Recomenda-se que as mulheres com antecedentes familiares de câncer mamário façam consultas anuais no mínimo, particularmente quando o antecedente for na mesma geração, ou seja, uma irmã que tenha sido acometida pela doença.
No geral, as seguintes regras devem ser seguidas para se procurar o especialista pelo menos uma vez ao ano;
- Idade igual ou superior a 35 anos;
- Casos de câncer de mama na família;
- Mulheres que não tiveram filhos ou que amamentaram pouco;
- Fumantes;
- Obesas;
- Hipertensas;
- Diabéticas;
- Pessoas com dieta rica em gordura;
AUTO-EXAME
O exame das mamas pode ser efetuado pela própria mulher. O auto-exame deve ser realizado uma vez por mês. A melhor época é logo após a menstruação. Para as mulheres que não menstruam mais, o auto-exame deve ser feito num mesmo dia de cada mês, como por exemplo, todo dia 15. Na verdade, existem diversos fatores que interferem no desenvolvimento do câncer de mama por isso é realmente difícil preveni-lo. O ideal seria a adoção dos fatores protetores como os citados acima para uma melhor prevenção do câncer de mama. Uma vida saudável, com boa alimentação, rica em frutas e verduras e exercício físico, reduzirá consideravelmente a chance da instalação do câncer de mama. Lembrando-se também do auto-exame e todos os cuidados necessários para que a doença seja diagnosticada a tempo.
Fonte: Rg Nutri
quinta-feira, 25 de junho de 2009
Exposição Eu peito ! em São Sebastião

No mês de julho de 2009, a Exposição Eu peito ! mulheres que venceram o câncer de mama, estará no Teatro Municipal de São Sebastião, na Avenida da Praia.
Abertura da Exposição dia 08/07/2009 às 18:00hs
Eu Peito ! é o nome de uma exposição fotográfica diferente das que costumamos ver.
Diferente porque as mulheres retratadas não são atrizes, cantoras ou modelos famosas, porém são um exemplo de força e atitude.
Tornaram-se modelos por um dia e deixaram-se retratar sem preconceitos ou tabus, em nome de um projeto da mais alta nobreza, seriedade e responsabilidade social: o de mostrar que o câncer de mama tem cura e não se perde a feminilidade, sensualidade ou fé.
Conviver com essas mulheres maravilhosas foi um aprendizado de vida, uma alegria imensa a cada ensaio fotográfico e acima de tudo uma honra.
A essas lindas mulheres, nosso respeito, admiração e aplausos.
Edna Medici - Fotógrafa
Cristina Soares da Silva, fundadora do Grupo de Apoio Amigas do Peito de Ilhabela - GAAPI é uma das modelos dessa exposição.
Não percam !
Eu Peito ! é o nome de uma exposição fotográfica diferente das que costumamos ver.
Diferente porque as mulheres retratadas não são atrizes, cantoras ou modelos famosas, porém são um exemplo de força e atitude.
Tornaram-se modelos por um dia e deixaram-se retratar sem preconceitos ou tabus, em nome de um projeto da mais alta nobreza, seriedade e responsabilidade social: o de mostrar que o câncer de mama tem cura e não se perde a feminilidade, sensualidade ou fé.
Conviver com essas mulheres maravilhosas foi um aprendizado de vida, uma alegria imensa a cada ensaio fotográfico e acima de tudo uma honra.
A essas lindas mulheres, nosso respeito, admiração e aplausos.
Edna Medici - Fotógrafa
Cristina Soares da Silva, fundadora do Grupo de Apoio Amigas do Peito de Ilhabela - GAAPI é uma das modelos dessa exposição.
Não percam !
Marcadores:
cancer de mama quimioterapia,
eventos,
exposição,
fotografia,
Ilhabela,
são sebastião,
teatro municipal
Assinar:
Comentários (Atom)